Paralysie faciale ou paralysie "a frigore" et kinésithérapie
CranienLe terme « paralysie faciale » (PF) correspond au déficit de la fonction du nerf facial, principal nerf moteur de la face. Une paralysie faciale peut se définir comme un déficit de la fonction du nerf facial, c’est-à-dire un déficit moteur complet ou partiel des muscles d’une moitié de la face. Si la paralysie faciale est d’origine centrale, seule la partie basse du visage est touchée ; s’il s’agit d’une paralysie faciale d’origine périphérique, c’est tout le visage qui est atteint.
Les étiologies d’une paralysie faciale périphérique (PFP) sont nombreuses : tumorale, vasculaire, ORL, traumatique, infectieuse ou virale. La plus fréquente étant la paralysie faciale dite « a frigore » ou « paralysie faciale aiguë idiopathique » ou « paralysie de Bell » sans cause évidente, qui récupère dans 90 % des cas entre 15 jours et 6 semaines. Elle s’installe brutalement, souvent le matin au réveil ou après une exposition au froid, d’emblée maximale ou évoluant en moins de 48 heures. Elle peut être précédée de douleurs rétro-auriculaires et s’accompagner d’une hyperacousie. Dans environ un tiers des cas, le malade signale une sensation d’engourdissement de la face. Elle serait liée à une neuropathie œdémateuse en lien avec un processus inflammatoire ou viral. Le traitement consiste à prendre des corticoïdes pour traiter l’inflammation. Les nouveaux cas de paralysie faciale « a frigore » sont globalement évalués à 50/100 000 par an.
Rappel sur la pathologie
Le nerf facial possède quatre fonctions :
– une fonction motrice pour les muscles de la face, du cou et du crâne ;
– une fonction sensitive correspondant à la peau du pavillon de l'oreille ;
– une fonction sensorielle avec la perception du goût des deux tiers antérieurs de la langue ;
– une fonction végétative avec la sécrétion lacrymale et salivaire.
Toutes ces fonctions peuvent être atteintes dans le cas d’une PFP avec une importance variable.
L’importance de la paralysie est évaluée par le grading de House et Brackmann qui permet de classer les PFP selon 6 grades (tab. I).
| Tableau I Classification de la paralysie faciale selon House et Brackmann |
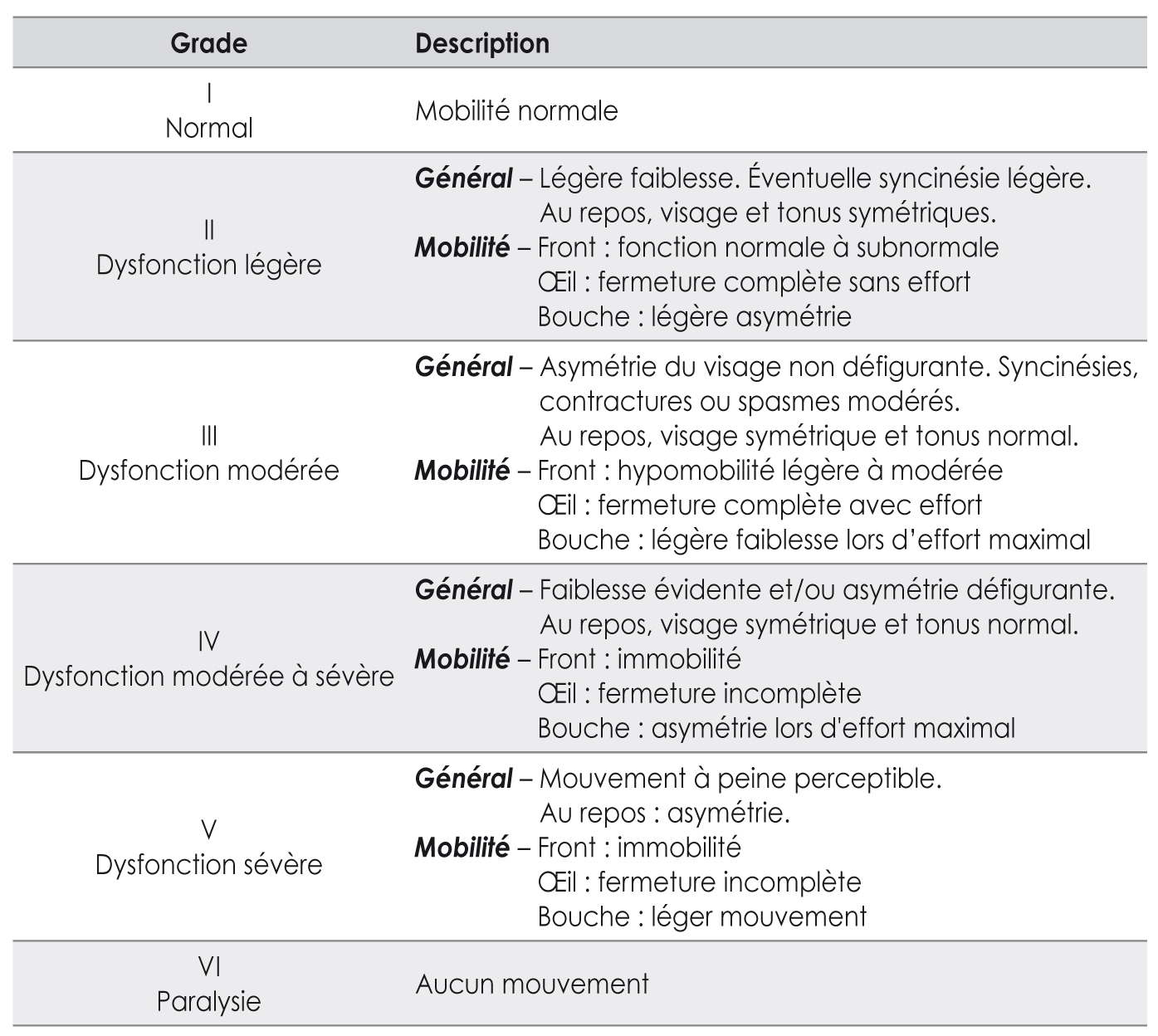 |
House JW, Brackmann DE. Facial nerve grading system. Otolaryngol Head Neck Surg 1985;93:146-7.
À l’inspection du sujet au repos, on observe du côté atteint :
– le côté atteint est plus lisse, les rides du front sont effacées ;
– un sourcil plus bas ;
– une fente palpébrale (formée par les paupières) restant plus grande ouverte ;
– une diminution du clignement de l’œil ;
– une chute des cils de la paupière supérieure vers l’œil ;
– un ectropion de la paupière inférieure ;
– un sillon nasogénien (pli sur les côtés qui va du nez jusqu’à la bouche)très diminué ou effacé ;
– un nez tourné du côté sain ;
– une aile du nez affaissée vers la cloison nasale ;
– une joue tombante ;
– une commissure de la lèvre plus basse ;
– une déviation de la bouche vers le côté sain.
Chaque mouvement du visage augmente cette déformation, la motricité de l’hémiface ne répondant plus. À ce tableau peut s’ajouter une diminution des sécrétions lacrymales et salivaires, une hypersensibilité de l’ouïe douloureuse (hyperacousie), un trouble quantitatif de la perception du goût (agueusie) des deux tiers antérieurs de l’hémi-langue.
Le diagnostic positif est fait d’emblée en voyant le patient qui présente une PF responsable d’une asymétrie du visage et d’une disgrâce. L’inspection est réalisée en deux temps au repos et à la mimique, en demandant au patient de grimacer. Deux situations sont possibles : la PF est évidente donc totale, ou bien il s’agit d’une forme frustre ou incomplète.
Si la paralysie est complète, on retrouve les signes cliniques évoqués plus tôt au repos. Sinon, il faut rechercher des asymétries lors de la réalisation de mimiques :
– l’occlusion palpébrale est impossible ;
– lors d’une tentative d’occlusion, le globe oculaire se déplace en haut et en dehors ;
– l’inspiration profonde entraîne un collapsus (fermeture) de la narine du côté paralysé ;
– le patient ne peut ni siffler ni souffler ni montrer les dents ;
– l’alimentation est très gênée (fuite buccale).
Examens complémentaires
L’imagerie, les examens biologiques et neurologiques peuvent être utiles au diagnostic. Ils permettent d’éliminer les autres causes de PF, la paralysie faciale « a frigore » étant un diagnostic d’élimination. De manière générale, une paralysie faciale périphérique isolée, sans contexte évocateur et de survenue brutale en moins de 48 heures ne justifie qu’un examen audiométrique. En l’absence de récupération après deux mois, un examen IRM est demandé pour explorer le nerf facial sur l’ensemble de son trajet.
Le kinésithérapeute intervient dans la prise en charge de la pathologie et ce d’autant plus que la récupération tarde.
Le traitement masso-kinésithérapique consiste en :
– une évaluation chiffrée muscle par muscle de la paralysie (testing musculaire facial) ;
– des massages dont le but est d’entretenir la trophicité et la souplesse musculaire, et de donner des informations sensitives à l’hémiface pour entretenir la représentation de cette zone au niveau du cortex cérébral (cerveau). Ces massages peuvent être manuels ou instrumentaux : utilisation d’infrasons (vibrations) par exemple ;
– un travail analytique de l’action de chaque muscle paralysé ;
– un travail plus complexe de réalisation de mimiques et expressions. Ces exercices s’effectuent par séances de quelques minutes plusieurs fois par jour, devant un miroir :
- plisser le front (fig. 1);
- froncer les sourcils (fig. 2);
- fermer les yeux (fig. 3);
- plisser le dos du nez (fig. 4);
- abaisser les narines ;
- montrer les dents (fig. 5);
- siffler (fig. 6);
- sourire la bouche ouverte (fig. 7);
- sourire la bouche fermée (fig. 8);
- creuser les joues ;
- mettre en tension la peau du cou.
 |
 |
|
Figure 1 |
Figure 2 |
 |
 |
|
Figure 3 |
Figure 4 |
 |
 |
|
Figure 5 |
Figure 6 |
 |
 |
|
Figure 7 |
Figure 8 |
© iStockphoto
La prévention concerne l'œil qui est exposé du fait de la paralysie des paupières. Les poussières stagnent, et la cornée se dessèche, entraînant un risque de conjonctivite, et surtout de kératite et d'ulcération cornéenne. Il faut donc protéger l'œil par des larmes artificielles, le port de lunettes, un pansement occlusif nocturne.
Il faut conseiller au patient de :
– porter des lunettes de soleil anti-UVA et anti-UVB ;
– ne pas se frotter les yeux ;
– protéger l’œil lors de l’utilisation d’aérosol (laque, parfum…) ;
– devant un écran, faire des pauses très régulières et humidifier l’œil avec des larmes artificielles ;
– après avoir mis les larmes artificielles, mobiliser doucement à l’aide du doigt la paupière supérieure en la faisant glisser vers le bas, sans appuyer sur l’œil ;
– pour tout travail dans la poussière, mettre des lunettes de protection à verres larges.
L’éducation thérapeutique consiste en la réalisation des exercices cités dans le paragraphe « Comment intervient le masseur-kinésithérapeute ? », quelques minutes et plusieurs fois par jour devant un miroir. Il faut insister sur l’alternance de temps courts d’exercices et de temps plus longs de repos afin d’éviter l’apparition de spasmes en cas de surutilisation.


